2024年からスタートする「医師の働き方改革」により「勤務医の時間外労働時間の年間上限は原則960時間」が適用されることになります。医師の働き方改革が推進される背景にある長時間労働の常態化、医師不足、そして医療事故リスクの解消に向け、国は「医療現場における労務管理の徹底」と「タスク・シフティング(業務移管)、タスク・シェアリング(業務の共同化)の推進」を目指しています。医師の勤務体系の特殊性と業務の専門性については言うまでもなく、医療サービスの質を低下させることなく医師の働き方改革の実行に向け、各医療機関が試行錯誤を重ねています。今号では医療現場における「タスク・シフト/シェア」の取組事例と課題について整理します。
タスク・シフト/シェアに向けた動向と実態
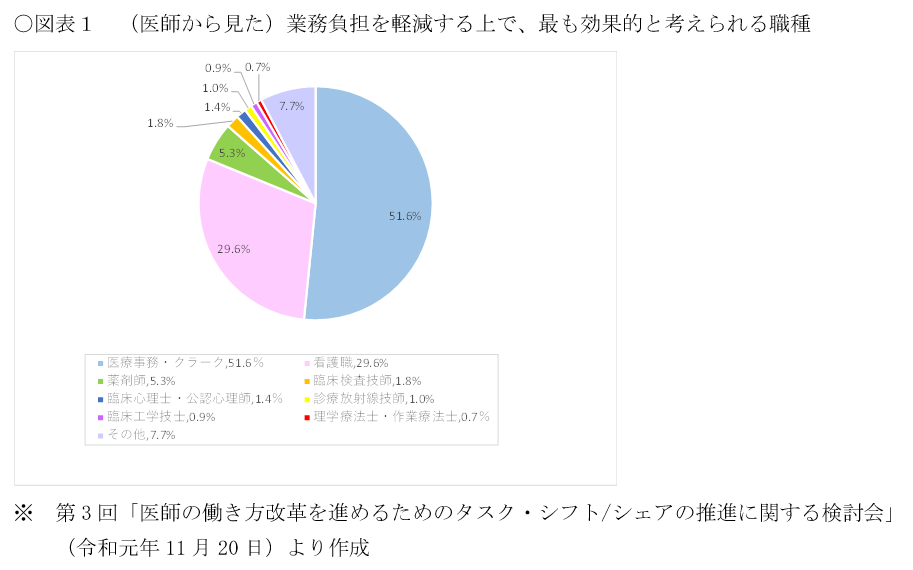
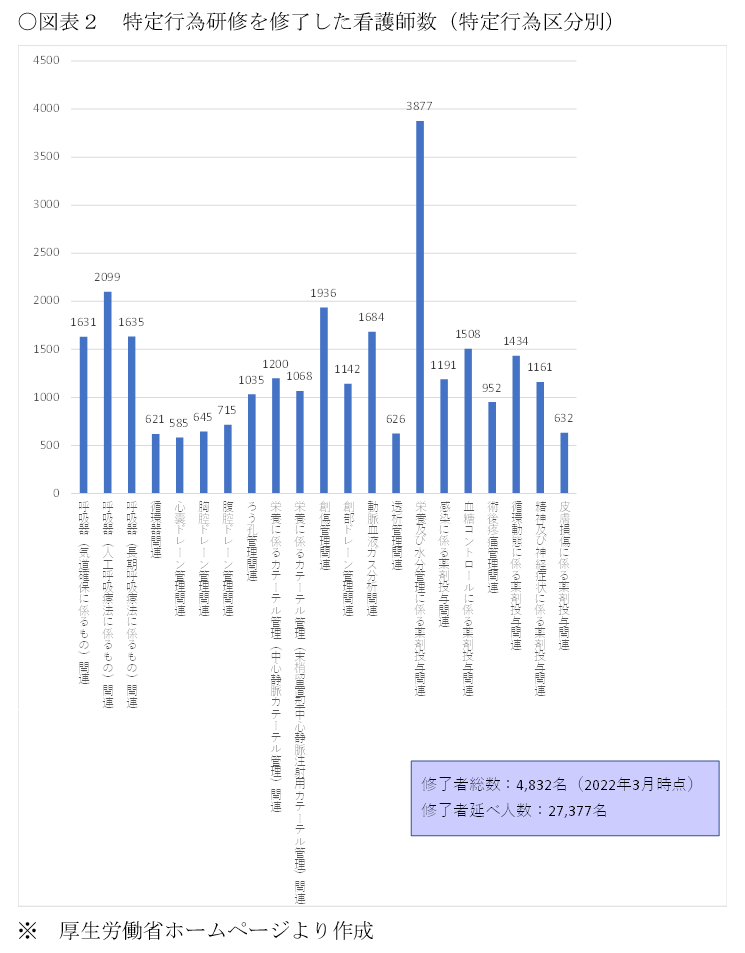
厚生労働省では「医師の働き方改革を進めるためのタスク・シフト/シェアの推進に関する検討会」において、主に、看護師・薬剤師・診療放射線技師などの医師以外の医療スタッフが医師から移管が可能とされる業務内容について検証が行われています。このうち「医行為ではない業務」については、職種毎の専門性を踏まえつつ幅広い職種へのタスク・シフト/シェアが求められており、特に看護師や医療事務・クラークなどは実行の余地とその効果は高いと見られています(図表1)。「医行為」については、専門教育を受けた者が、医師の指示の下、診療の補助として各資格法に定める範囲内で実施することとなり、「看護師の特定行為研修制度」はその代表例と言えます。2015年に施行された本制度は、2022年度時点で4,832名(特定行為区分別の延べ人数は27,377名)の修了者が出ており、今後さらなる修了者の増加が期待されています(図表2)。これらに加え、各資格法の現行の定義では、医師以外の医療スタッフによる実施の可否が不明瞭な業務又は実施ができない業務について、特に医師の働き方改革の推進上有効なものについては、その要件や研修・教育体制を整備することを前提に、将来的な法令改正も視野に検討が進められています(図表3)。
〇図表3 医師の働き方改革に向けて特に移管を進めるべきとされる業務
|
職種 |
現行法令下で実施可能 |
現行法令下で明確に示されていない |
|
看護師 |
● 包括的指示の有効な活用 ● 特定行為 ● 定型的血液検査等の指示の代行入力 ● 外来でのワクチン接種 |
● 患者に対する放射線治療についての説明・相談 |
|
助産師 |
● 院内助産 ● 助産師外来 |
|
|
医師事務作業補助者 |
● 患者への説明 ● 電子カルテの記載 ● 各種書類作成等事務業務 |
|
|
薬剤師 |
● 術前服薬指導 ● 薬物療法のモニタリングの実施とその結果に伴う処方内容の見直しの提案 |
|
|
診療放射線技師 |
|
● 医師の包括的指示に基づき、撮影部位の確認と追加撮影オーダー ● 血管造影・IVR診療の補助行為 |
|
臨床工学技士 |
|
● 全身麻酔装置に伴う麻酔作動薬や循環作動薬、輸液の投与 |
|
臨床検査技師 |
|
● 心臓・血管カテーテル検査における超音波検査等の検査のための装置の操作 |
|
義肢装具士 |
|
● 医師の指示に基づく断端形成、潰瘍部の免荷、ギプスの介助 |
|
言語聴覚技師 |
|
● 医師の包括的指示に基づく嚥下検査の実施 |
※ 第3回「医師の働き方改革を進めるためのタスク・シフト/シェアの推進に関する検討会」(令和元年11月20日)より作成
タスク・シフト/シェアを推進する上での障壁・課題
法令改正等による前提条件を整備したとしても、医療現場でタスク・シフト/シェアが推進されるとは限らないのが実情です。医療現場でよく聞かれる意見をもとに、その障壁・課題となる点を整理します。
① 人員不足・業務過多
- ●業務移管以前に現場の人員が不足していて取り組めない
- ●コロナ禍において業務が増え、さらなる業務移管は負担が大きい
- ●診療放射線技師や臨床工学技士など、配置定数が少ない職種はハードルが高い
② 教育研修
- ●特定行為研修は(地域によっては)年数回しか開催されず、定員枠が少ない
- ●研修の費用と負担がかかることに加え、「誰を受講させるか」の判断が難しい
③ 業務範囲・責任と待遇
- ●タスク・シフト/シェアされたスタッフとそうでない者との間で待遇差を整備する必要がある
- ●(ある地域では)薬剤師は調剤薬局勤務の待遇が良いため、病院勤務の薬剤師がさらに業務範囲や責任が大きくなると、転職のリスクがある
④ 財政負担
- ●(看護師に業務移管する場合)当該看護師の看護業務補助者を新たに拡充する必要がある
- ●業務移管を進めるための会議・院内研修など、一時的に時間外労働(手当)が発生する
- ●外部研修の受講費用がかかる
- ●ICT機器の導入費用がかかる
⑤ 労務管理体制
- ●医師の労働時間の管理・把握がきちんとできていない(効果が測定できない)
- ●現状の給与体系等が不明瞭なため、タスク・シフト/シェアの取組に対するインセンティブが設定できない
⑥ 取組意識
- ●医師側が業務を移管したがらない
- ●移管される側が責任やリスクの増大に対して消極的
- ●法人(・病院)側としても、移管によりどの程度の時間削減に繋がるか不確かで踏み切れない
上記の6項目は、業務移管や業務改善に取り組む医療現場で見られる課題の典型例と言えます。業務移管は移管する側・される側の二者間で完結できるものではなく、その前提となる若しくはそれに関連する院内の業務環境や就業ルールなどを見直すことも同時に求められるため、複数部署の担当者で構成されるプロジェクト会議を定期的に開催することが臨まれます。病院によっては、経営コンサルタントや社会保険労務士、会計士、医療系SE(システム・エンジニア)などの外部の専門家を加えることもあり、より客観的な視点でアドバイスを求めることも効果的と言えます。
取組事例にみるアプローチの工夫
医師の時間外労働の上限規制の適用まで残された期間は約1年半、この間に現実的に実行可能な施策を講じなければなりません。それに取り組んでいくスタッフのモチベーション(取組意識)を考慮すると、タスク・シフト/シェアを全面的に押し出すのではなく、角度を変えたテーマ設定・アプローチで臨むことも一案でしょう。
<事例1>:ICTにタスク・シフティング
医師や医師以外のスタッフの業務を「機械」にタスク・シフティングすることは最も効果的なアプローチの一つです。先述の「医行為ではない業務」のなかには、ICT化の推進により業務軽減を図れるものは多く、取り分け「主に役職者が担う間接業務」にはまだまだ改善の余地が潜んでいます。医師の業務に限定せず、院内全体の業務改善をICTの導入により実現していくことは有益でしょう。
〇図表4 ICT化が進む院内の業務の一例(主に間接業務)
|
● 勤務シフト作成の自動化 ● 社内(部署別)チャットツールの導入 ● 会議のオンライン化と音声認識ソフトによる記録の自動化 ● 人事評価・給与明細のクラウド化・ペーパーレス化 ● 社内決裁(勤怠申請や起案など)のクラウド化・ペーパーレス化 ● オンラインによる採用面接 |
〈事例2〉:課業の整理とキャリアラダーの再構築
「課業」とは職種別の標準業務を一覧化したものであり、これらが整理されていない医療機関は少なくありません。課業が整理できていない職場では、業務が属人化してしまい、後進の育成や業務改善、タスク・シフティングにも影響が及び、かつ適切な処遇(業務と評価に見合った給与の支払い等)を実現しづらくなります。業務移管を進める前に、まずは現在の業務を洗い出し、これを職位や経験年数別に整理し、病院内での「キャリアラダー」を構築することも大切です。これを構築することで、研修受講者の選定や上級業務実施者への待遇、人事評価の基準を再構築することができるとともに、タスク・シフト/シェアが可能な業務も整理していくことができます。特に医師をはじめ少数職種の業務は標準化しづらい傾向にあります。「移管」以前に「不要」又は「非効率」な業務や「職種毎に進め方が異なる」業務なども発見できる可能性があるため、一考の余地があります。
取組の方針を明確にしましょう
タスク・シフト/シェアを実施する際には、その目的とゴールを定め院内で共有することが重要です。医師の業務を移管することが目的となってしまうと、結果として他の職種の一部のスタッフの負担が増えるだけとなってしまいます。職場に対する課題意識は職種や立場、スタッフ各々によって異なるはずですので、意見の擦り合わせを行いながら取組の方針を明確にすることが大切です。